Поставить диагноз «эрозия шейки матки» может акушер-гинеколог. В некоторых случаях гинекологического осмотра с помощью зеркала не достаточно для подтверждения патологии. Поэтому проводят осмотр оболочки шейки матки с увеличением. Данный метод называется кольпоскопия. Эпителий шейки просматривается под микроскопом, что дает возможность определить объём пораженного участка и более точную картину глубины поражения шейки. Также берется мазок слизистой для проведения исследования на наличия онкоклеток.
Что такое эрозия, ее методы лечения
Эрозия – нарушенная целостность слизистой оболочки шейки матки. Визуально выглядит как язвочки. Это самое распространённое гинекологическое заболевание у женщин, которое в дальнейшем может стать началом других более серьезных патологий. Коварна она тем, что с ней можно жить годами, не подозревая о диагнозе.
Причины возникновения эрозии
Существует множество факторов, причин эрозированности шейки матки, самыми распатроненными принято считать следующие:
- ранняя половая активность;
- «беспорядочные» половые связи;
- гормональные нарушения;
- ранние роды или аборты;
- хронические болезни;
- механические повреждения вследствие хирургических вмешательств, различные послеродовые осложнения;
- беспрерывное применение гормональных противозачаточных средств;
- сниженный иммунитет.
Ежегодные профилактические осмотры помогут выявить эрозию шейки матки на ранних этапах и обойтись без хирургических вмешательств для ее дальнейшего лечения.
Как распознать эрозию шейки матки, ее симптомы
Выявить возникновения патологии на ранних стадиях крайне сложно. В процессе развития эрозии могут проявляться следующие симптомы:
- обильные выделения, сопровождающиеся неприятным запахом или без него;
- болезненные половые акты (наблюдаются при эрозии, вызванной заболеваниями, передающимися половым путем);
- выделения, имеющие запах гноя, с прожилками крови.
Диагностика
Поставить диагноз «эрозия шейки матки» может акушер-гинеколог. В некоторых случаях гинекологического осмотра с помощью зеркала не достаточно для подтверждения патологии. Поэтому проводят осмотр оболочки шейки матки с увеличением. Данный метод называется кольпоскопия. Эпителий шейки просматривается под микроскопом, что дает возможность определить объём пораженного участка и более точную картину глубины поражения шейки. Также берется мазок слизистой для проведения исследования на наличия онкоклеток.
Лечение эрозии шейки матки
При подтверждении диагноза эрозия шейки матки доктор назначает ряд анализов для выявления причины заболевания. При легких формах эрозии достаточно устранить причину ее появления. Если это гормональный дисбаланс или воспаление слизистой, лечение этих симптомов поможет избавиться от основного заболевания. В случаях, когда эрозия поразила большой участок слизистой, прибегают к радикальным методам. Это может быть криодиструкция (заморозка поражённого участка азотом), радиоволновая хирургия, электрокоагуляция или же лазеротерапия. Какой метод применить, определяет доктор, исходя из ряда факторов.
Осложнения
Все болезни при неправильном или несвоевременном лечении имеют ряд осложнений. К следующим осложнениям, вызванными эрозией, относятся:
Запущенность эрозии приводит к возникновению дисплазии. А это уже предраковое состояние.
Профилактика эрозии
К профилактическим мерам относятся:
При появлении дискомфорта, проявлении не присущих вашему организму симптомов следует обратиться к доктору для комплексного обследования.
А поскольку многие беременеют, не зная о наличии эрозии, нужно знать, чем чревата большая нагрузка на организм:
Причины появления эрозии шейки матки
Диагноз «эрозия шейки матки» ставят одной из трех женщин, находящихся в репродуктивном возрасте. В основном болезнь проявляется в ходе осмотра у врача, во время обращения забеременевшей женщины или в период обращения с жалобами и установления заболеваний.
Врачи полагают, что 1/3 женщин переносят болезнь «на ногах», что позволяет предположить, что с эрозией сталкивается куда больше женщин, чем по официальной статистике.
Особенности лечения, которые использовались прежде, у многих женщин вызывают панику. Но не прибегать к помощи медиков еще более опасно — тем более что нынешние методы лечения лишены боли, а вот запущенная форма болезни может вызвать необратимые последствия.
Эрозия шейки матки: причины
Слизистая влагалища здоровой женщины вырабатывает секрет, который защищает матку при половом акте, устраняет попадающую инфекцию, способствует проникновению спермиев для будущего зачатия в канал шейки и полость. Изменения биоценоза влагалища, инфекции приводят к изменениям слизистой шейки матки.
Есть случаи, когда слизистая шейки матки изменяется, полностью / частично захватывая поверхность. В этих случаях врач видит:
- истонченную слизистую, маленькие трещины, язвы, из которых выделяется кровь;
- красные участки на слизистой – могут быть разной формы, размера;
- красное кольцо ткани, которая как бы наползает на шейку матки.
В этом случае стоит конкретизировать определение термина «эрозия», потому что все три признака хоть и обозначают болезнь, но по своей природе совершенно разные.
Ранки, трещины на шейке матке — это истинная эрозия, длящаяся одну-две недели, а затем заживающая.
Поражения шейки могут зарасти и правильным, и нетипичным эпителием. Такое состояние диагностируют чаще всего и называют эктопией — может быть врожденной и не являться патологией, пройти без лечения к 23-25 годам.
Механизм истончения слизистых / замены эпителия неизвестен, но одна из популярных версий — гормональные сбои ввиду снижения иммунитета.
- гормональные нарушения (раннее начало половой жизни, поздняя беременность, менопауза);
- вирусы папилломы, половые инфекции, ВИЧ;
- ведение нерегулярной или беспорядочной половой жизни;
- жесткий секс с применением секс-игрушек;
- нарушенная флора влагалища (одна из возможных причин — незащищенный секс);
- развитие хронических воспалительных процессов (брюшная полость, внутренние половые органы);
- вирусные заболевания, перенесенные ранее;
- длительное употребление гормональных противозачаточных;
- ранее перенесенные травмы при введении спирали / аборте / операциях в полости матки;
- выворачивание / разрывы шейки матки при родах;
- избыточный вес вкупе с неактивным образом жизни;
- психосоматика;
- перманентное состояние стресса;
- сахарный диабет, нарушение функций надпочечников / щитовидки.
Симптомы и лечение эрозии
Не зря болезнь называется тихой угрозой: изменения в организме очень часто не имеют симптомов. Гормональное нарушение вкупе с другими факторами вызывает присоединение воспалительных процессов. Нет единого мнения насчет очередности формирования патологии, однако, когда присоединяются воспаления, женщина начинает чувствовать дискомфорт:
- выделение крови во время секса / болезненный половой акт;
- боли внизу живота;
- зеленые, желтые выделения с резким запахом;
- частое мочеиспускание;
- нарушения самочувствия в общем.
Опасность эрозии в том, что болезнь является фоновой для других заболеваний, провоцирует другие воспалительные процессы, перерождение клеток эпителия в нетипичные,
а потом и злокачественные. При несвоевременном обращении к доктору эрозия шейки матки вызывает разные осложнения:
- эндометрит;
- миометрит;
- эндомиометрит;
- воспаление одной / обеих маточных труб;
- воспаление обоих яичников;
- аднексит — воспаление и маточных труб, и яичников;
- воспаление брюшины малого таза;
- предрак шейки матки.
Эрозия и беременность
При планировании материнства прохождение полного обследования обязательно. При обнаружении эрозии подвергшийся изменениям участок можно устранить оперативно и без боли.
Если у женщины развивается ложная эрозия (эктопия), разрастание эпителия на шейке матки является причиной затруднения доступа спермиев и, как следствие, невозможности зачатия.
Если наступила беременность, резкий гормональный сбой, снижение иммунитета становятся очагом постоянного воспаления, а, значит, создают опасность при вынашивании плода.
А поскольку многие беременеют, не зная о наличии эрозии, нужно знать, чем чревата большая нагрузка на организм:
- осложнения во время вынашивания;
- преждевременный разрыв плаценты / роды раньше срока / прерывание беременности;
- из-за неэластичности шейка матки может раскрыться не сразу во время родов, что опасно для плода;
- разрывы матки / гнойные воспаления после рождения.
Что будет, если эрозию запустить
Одни из возможных последствий — дисплазия- предрак слизистой шейки матки, новообразования в цервикальном канале, влагалище. К тому же, ослабленный организм подвержен герпесам, папилломам, хламидиям, а шейка матки — появлению кровотечения, язв.
Чтобы избежать этого, посещайте своего гинеколога раз в полгода для своевременного обследования и профилактики, и сохранения женского здоровья. Лечение, начатое на ранних стадиях заболевания, позволяет сохранить женское здоровье.
Когда возникнет воспалительный процесс после заражения, зависит от иммунитета, сопутствующих патологий и количества патогенных микроорганизмов. В среднем это время занимает около 3 – 4 дней после инкубационного периода. Инкубационный период различных заболеваний продолжается от 3 дней до нескольких недель.
Диагностика и лечение ИППП (ЗППП) у женщин
Термином ИППП (ЗППП) обозначают инфекционные заболевания, основной путь передачи которых осуществляется через половой контакт.
Кроме этого также существует и бытовой путь заражения – через общие полотенца, белье и т.д. Однако по статистике совсем незначительная часть пациентов, перенесших такие инфекционные заболевания, инфицируется таким образом. Чаще всего заражение происходит по причине незащищенного полового акта, при контакте с инфицированной кожей или слизистой даже без проникновения, также заразиться можно при анальном и оральном сексе.
Заболевания, которые передаются половым путем, в современном мире диагностируются довольно часто. К сожалению, при несоблюдении мер предосторожности шанс заболеть очень высок.
Наиболее часто среди диагнозов в сфере интимного здоровья можно встретить следующие их виды:
- хламидиоз
- микоплазмоз
- уреаплазмоз
- гарднереллез
- цитомегаловирус
- кандидоз (молочница)
- ВПЧ
- ВИЧ
- трихомониаз
- сифилис
- гонорея и т.д.
Трихомониаз, гонорея и сифилис относятся к группе венерических заболеваний.
Заболевание, вызванное гарднереллой, также называется бактериальный вагиноз.
Очень часто возбудители названных болезней существуют в симбиозе: несколько видов в организме «поддерживают» развитие друг друга.
ПОСЛЕДСТВИЯ ИППП
Патогенная микрофлора опасна для здоровья женщины. Кроме неприятных ощущений возможно появление такие осложнения, как:
СИМПТОМЫ ИППП У ЖЕНЩИН
При данных заболеваниях женщины обнаруживают следующие симптомы:
- зуд и жжение в области половых органов;
- выделения (в некоторых случаях сопровождаются неприятным запахом);
- чувство дискомфорта;
- неприятные ощущения при сексе, возможно болезненность;
- появление образований на коже (сыпь, язвочки и т.п.);
- ощущение жжения при мочеиспускании и т.д.
Половые инфекции после инкубационного периода могут вызывать воспалительные процессы в органах малого таза. Отсюда – боль и дискомфорт внизу живота, болезненные ощущения во время секса.
Когда возникнет воспалительный процесс после заражения, зависит от иммунитета, сопутствующих патологий и количества патогенных микроорганизмов. В среднем это время занимает около 3 – 4 дней после инкубационного периода. Инкубационный период различных заболеваний продолжается от 3 дней до нескольких недель.
Бывают случаи, когда болезнь протекает скрытно (латентное течение) длительное время, проявив себя только при общем снижении иммунитета.
Если вы обнаружили у себя какие-либо из этих симптомов, как можно скорее обратитесь к врачу-гинекологу или врачу-дерматовенерологу для скорейшего обследования и назначения лечения.
Помните, чем раньше диагностировать заболевание, тем легче его вылечить.
Проявления половых инфекций не всегда ярко выражены. Возможно появление только некоторых симптомов или их слабое проявление.
Даже в инкубационном периоде такие заболевания уже передаются партнерам при незащищенном контакте.
ДИАГНОСТИКА ИППП
Основным способом определения наличия этих болезней является лабораторная диагностика.
Врач после клинического обследования (осмотра, сбора анамнеза) рекомендует сдать лабораторные анализы на наличие инфекций.
- комплексное ПЦР исследование мазка;
- оценка биоценоза;
- бактериологический посев на микрофлору и грибы;
- чувствительность к антибиотикам;
- серологические исследования на Гепатит В, С, сифилис и ВИЧ;
- серологические исследования на хламидии, микоплазмы, уреаплазмы и т.д.;
Комплекс анализов определяется врачом для полной и точной диагностики.
После постановки диагноза врач назначит соответствующую, наиболее эффективную, терапию для скорейшего выздоровления.
Помните, что очень важно полностью пройти курс лечения.
Возбудители ЗППП остаются в организме даже после снятия обострения. Пациентка может почувствовать себя лучше, но при этом болезнь прогрессирует. Поэтому нужно добиться полного излечения – избавления от патогенной микрофлоры. (Это не относится к условно-патогенной микрофлоре, которая в допустимых рамках всегда присутствует в организме).
ПРОФИЛАКТИКА ИППП У ЖЕНЩИН
Женщинам, которые не имеют постоянного партнера, рекомендуется регулярно сдавать анализы на основные, самые распространенные недуги, например, в рамках профилактических осмотров у гинеколога.
Постоянный проверенный партнер – это основная мера профилактики.
В других случаях наиболее надежная, однако, не дающая полных гарантий, мера предохранения – это использование презерватива при любых интимных контактах.
Если все же незащищенный сексуальный контакт произошел, то существуют меры экстренной профилактики – обработка всей интимной зоны антисептическими растворами. Однако эта мера не может быть названа надежной.
После незащищенного сексуального контакта рекомендуется обратиться к врачу для исключения инфицирования.
Если у вас остались какие-либо вопросы о диагностике и лечении ИППП (ЗППП), или вас беспокоят какие-либо симптомы, описанные выше, запишитесь к врачу-гинекологу или врачу-дерматовенерологу для скорейшего обследования.
В клинике «Авиценна» работают высококвалифицированные гинекологи и дерматовенерологи, которые подберут наиболее эффективную схему диагностики и лечения.
У вас есть возможность записаться на прием прямо сейчас, заполнив онлайн-форму на нашем сайте или по номеру 91-80-70.
Прием врача высшей категории 720 рублей
Вакцина разработана в новосибирском научном центре «Вектор». Относится к классу пептидных вакцин. В отличие от «Спутника» в препарате отсутствуют вирус, ДНК, РНК. Синтетические пептиды имитируют крошечные участки белков реального коронавируса. В крови вырабатываются специфические антитела. Вакцины такого типа считаются наименее реактогенными.
Противопоказания к вакцинации от коронавируса: кому нельзя прививаться от ковида
Вакцинация от коронавирусной инфекции с каждым днем вызывает все больше и больше вопросов у населения. Люди хотят знать, имеются ли противопоказания к прививке и всем ли можно ее ставить.
Какие противопоказания для прививки от коронавируса
Вакцинация — эффективное средство защиты против инфекционных заболеваний, применяемых в современной медицине. Основной принцип — создание ослабленного болезнетворного агента. Происходит стимулирование антител для борьбы с возбудителем заболевания.
Под противопоказаниями понимается особенности характера или течения патологического процесса, препятствующие проведению определенной манипуляции. За последнее время перечень противопоказаний к вакцинации существенно уменьшился. Этому поспособствовали проводимые научные разработки. Все противопоказания к прививкам делятся на две большие группы.
В день прививки от ковида врач проводит опрос и осмотр с обязательной термометрией. Пациенты с температурой 37 и более до прививки не допускаются. Заболеть от самой прививки невозможно, но в редких случаях вакцина может не защитить от вируса. Это особенность иммунной системы и характерно для любой вакцины.
Эффективность современных отечественных вакцин от коронавируса составляет от 70 до 95%. Это предварительные данные лабораторных исследований.
Кто принимает решение о допуске к вакцинации?
Принятие решения о вакцинации должно основываться на соотношении пользы и риска в каждой конкретной ситуации. Ответственность за обоснованность допуска к проведению вакцинации против коронавирусной инфекции несет врач (участковый терапевт или фельдшер в пункте приема).
Если у человека имеется заболевание, требующее осторожности при вакцинации, его могут отправить за консультацией к узкому специалисту. Однако он не даст медотвод только из-за самого диагноза. Это возможно только в случае тяжелого неконтролируемого состояния. Если болезнь протекает по ожидаемому сценарию, то и причин для отказа нет.
Сдавать перед вакцинацией анализы на скрытые воспаления и прочие патологии также не целесообразно. Серьезные проблемы обычно заметны и без обследований, а незначительные отклонения не влияют на безопасность или эффективность прививки.
Иногда медработники перестраховываются: отправляют за консультацией при незначительных аллергических реакциях (на пищу или пыль). Либо требуют справку от врача при любом хроническом заболевании (даже если оно не в фазе обострения).
Вакцины, как и все лекарственные препараты, проходят обширные клинические испытания. В соответствии с рекомендациями ВОЗ каждое государство (даже не производящее их) должно иметь национальный орган контроля иммунобиологических препаратов.
Как получить медотвод от прививки коронавируса?
Справку о медицинском отводе выдает врач после проведенных обследований. Чтобы ее получить, необходимо обратиться в поликлинику по месту жительства. Результат обследования и при необходимости сданных анализов становится заключением специалиста о возможности или невозможности делать прививку.
- данные врача, оформлявшего медотвод;
- сведения о больнице, выдавшей документ;
- название вакцины, которой нельзя прививаться;
- диагноз, на основании которого вынесено решение;
- сведения о пациенте (адрес, дата рождения).
Если у человека, пришедшего на вакцинацию, был контакт с больным ковидом в течение последних двух недель, пациенту должны выдать направление на ПЦР-тест. Лица, имеющие положительный результат на антитела, не прививаются. Медики рекомендуют переболевшим вакцинироваться через 7-9 месяцев после выздоровления (с учетом распространения нового опасного штампа).
Какие есть противопоказания для прививки «Спутник V»?
Медотвод дают в случае, если человек ранее делал какую-либо прививку, и у него поднялась температура в районе сорока и выше градусов. Небольшие отклонения от нормы считаются нормальными. Также нельзя вводить вакцину пациентам, имеющим чувствительность к препаратам, содержащимся в ее компонентах. Есть угроза наступления анафилактического шока или отека Квинке.
Если у человека подтверждено инфекционное заболевание, прививаться можно через несколько недель после окончательного выздоровления. При слабой простуде делать прививку можно (если нет температуры).
С осторожностью к вакцинации подходят в следующих случаях:
- эндокринные заболевания;
- патологии печени и почек;
- эпилепсия;
- нарушения мозгового кровообращения;
- миокардит;
- заболевания системы кроветворения;
- сахарный диабет;
- инфаркт миокарда;
- онкология.
Иммунитет от коронавируса формируется через 21 день после второй вакцинации.
Противопоказания к вакцине «ЭпиВакКорона»
В целом для всех вакцин общие противопоказания: острые инфекции, обострения хронических диагнозов, состояние, угрожающее жизни. Прививку проводят через месяц после выздоровления, а в случае ОРВИ — после снижения температуры.
В инструкции к препарату указаны особые противопоказания:
- гиперчувствительность к гидроксиду алюминия;
- тяжелая аллергическая реакция;
- реакция на компоненты вакцины, введенные ранее;
- злокачественные новообразования;
- сердечная недостаточность.
Есть также ряд болезней, при которых вакцинацию проводят с осторожностью:
Иммунитет формируется через 30 дней после второго укола.
Что еще важно знать про прививку «Эпивак»?
Решение о выборе вакцины должно приниматься с учетом рекомендации врача. Действия вакцины узконаправленны: запускает синтез поверхностного S-белка коронавируса. После формирования иммунного ответа действие механизма прекращается.
Вакцина разработана в новосибирском научном центре «Вектор». Относится к классу пептидных вакцин. В отличие от «Спутника» в препарате отсутствуют вирус, ДНК, РНК. Синтетические пептиды имитируют крошечные участки белков реального коронавируса. В крови вырабатываются специфические антитела. Вакцины такого типа считаются наименее реактогенными.
Прививка переносится практически без побочных проявлений. Поэтому «Эпивак» рекомендуют пожилым: у нее нет верхней границы по возрасту. Отдельное исследование с участием добровольцев старше шестидесяти лет показало: вакцина у них работает, иммунный ответ есть.
Эффективность вакцины — 100%. Действовать иммунная защита будет не менее года. Серьезных побочных действий не выявлено: максимум кратковременное повышение температуры до 38,5. Это признаки активации иммунитета. Иммунная система у всех срабатывает по-разному (примерно этими же причинами можно объяснить появление аллергических реакций).
Противопоказания к «КовиВак»
- клинически значимые побочные проявления (отек, шоковое состояние, судороги);
- непереносимость компонентов препарата;
- тяжелая аллергическая реакция (аллергия на пыльцу или пищевые продукты не является поводом для медотвода);
- период кормления грудью, беременность.
В случае инфекционных заболеваний или обострения хронических вакцинация возможна через 2-4 недели после прохождения симптомов. С осторожностью прививку делают также в следующих случаях:
- желудочно-кишечная инфекция (стадия обострения);
- туберкулез;
- гепатит В или С;
- сахарный диабет;
- аутоиммунные патологии;
- тяжелые заболевания дыхательной системы: бронхиальная астма, перерождение альвеол;
- ишемическая болезнь сердца.
Иммунитет формируется ровно через две недели после получения второй дозы.
Что еще важно знать про прививку «КовиВак»?
Вакцина разработана научным центром имени Чумакова РАН. Относится к классическому типу вакцин. Иммунологическая эффективность — 85%. В основе инактивированной вакцины настоящий COVID-19. Ученые в лаборатории убивают вирус и «отключают» у него возможность к размножению — он больше не способен причинить вред.
Но зато вызывает иммунный ответ: будто человек уже переболел. К «обезглавленному» вирусу добавляют адъювант — гидроокись алюминия. Вещество собирает на себе частицы вируса. Именно в этом виде вакцину вводят пациентам.
Серьезных побочных проявлений после вакцинации не выявлено. В редких случаях наблюдается уплотнение в месте укола. «КовиВак» рекомендуют пациентам в возрасте от 18 до 60 лет. Инактивированные вакцины изготавливают во всем мире вот уже несколько десятков лет. Это старая технология: в эффективности сомневаться не приходится. По подобной схеме создают вакцины от гриппа.
Инактивированные вакцины не противопоказаны людям с иммуносупрессивным или иммунодефицитным состоянием. В то же время у пациентов, использующих препараты, подавляющие иммунитет, может не развиться достаточный иммунный ответ. Поэтому прием подобных препаратов противопоказан как минимум один месяц до и после прививки. Однако корректировать медикаментозную терапию может только лечащий врач.
Сейчас стало приходить все больше информации о так называемом постковидном синдроме. Даже те, кто перенес болезнь в легкой форме, жалуются на нарушения в работе нервной системы, проблемы с легкими и сердцем, выпадение волос. Поэтому лучше не ставить эксперименты и не рисковать здоровьем, а привиться.
При подозрении на инфекции, передающиеся половым путем, врач может дать направление на консультацию венеролога. Беременным женщинам следует обращаться к акушеру-гинекологу, у которого она стоит на учете. При подозрении на злокачественные процессы потребуется консультация гинеколога-онколога.
Выделения из влагалища и из матки — нормы и патологии у женщин
Влагалищные выделения — секрет, состоящий из слизи, эпителиальных частиц и продуктов жизнедеятельности микроорганизмов микрофлоры слизистой. В норме выделения выполняют функцию защиты от пересыхания и распространения вредоносных бактерий.
В зависимости от возраста женщины и менструального цикла количество секрета варьируется, но его выработка не сопровождается патологическими симптомами. При различных заболеваниях репродуктивных органов и малого таза ситуация меняется — появляются признаки заболевания.
Влагалищные выделения: что считают нормой
Образование секрета подразделяется на три основных типа:
- Скудный — слизистая пересыхает, появляется боль при сексуальных контактах, зуд, жжение. Такой процесс может быть спровоцирован возрастными и гормональными изменениями, заболеваниями эндокринной системы, приемом гормональных препаратов.
- Обильный — ощущение повышенной влажности. Наблюдается в период овуляции, перед родами. Если нет стороннего запаха, не меняется консистенция, объем и цвет, волноваться не о чем.
- Нормальные выделения — естественный процесс, не доставляющий дискомфорта или неудобства.
Если речь не идет о секрете патологического характера, выделения бывают физиологические и менструальные. У маленьких девочек бели отсутствуют, это норма. Только в пубертатном периоде начинают появляться выделения, что связано с активным продуцированием эстрогенов. За 10–20 месяцев до начала менструации у девочек появляется слизь прозрачного или белесого оттенка с небольшим кисловатым запахом. Изначально выделения скудные, но впоследствии их количество меняется в зависимости от менструального цикла. Слизистая и цервикальный канал вырабатывают вязкую субстанцию, которая имеет такие функции:
Раз в месяц у женщин фертильного возраста начинается менструация — выделение крови, которое продолжается 3–5 дней. Между циклами (за несколько дней до и после менархе) могут наблюдаться небольшие кровянистые выделения, но если при этом нет тревожных признаков, такой процесс считается нормой.
Также отсутствует секрет у женщин, вступивших в период менопаузы.

Виды патологических выделений из влагалища
Патологическим считается секрет, который отличается иной консистенцией, запахом, цветом:
- творожистый — густая жидкость, свидетельствующая о развитии кандидоза (напоминает по виду хлопья творога неоднородной плотности);
- пенистый со специфическим запахом и цветом может являться признаком бактериальной инфекции.
Также при постановке диагноза заболеваний, связанных с выделениями, врач-гинеколог ориентируется на цвет и запах:
- Коричневатый или кровянистый оттенок может присутствовать только за несколько дней до или после месячных, в остальных случаях цвет считается патологией. Желтоватые и зеленоватые оттенки секрета свидетельствуют о воспалительном, инфекционном процессе.
- Выраженный сладковатый или кислый запах — признак грибкового поражения. Гнилостный — присутствие патогенных микроорганизмов.
Основные признаки заболевания, сопутствующие патологическим выделениям:
- зуд и жжение;
- болезненность при мочеиспускании;
- боли разной интенсивности и характера в нижней части живота;
- болезненность при сексуальном контакте;
- повышенная частота мочеиспускания;
- отечность слизистой;
- повышенные температурные показатели тела;
- тошнота и отсутствие аппетита;
- нарушение менструального цикла;
- общая слабость и утомляемость.
При таких симптомах следует немедленно обращаться к врачу-гинекологу, самолечение недопустимо.

Выделения из влагалища после сексуального контакта
При интимной близости у женщины появляется слизь в большем объеме. Это так называемая смазка прозрачного цвета, без запаха и сгустков. Секрет имеет ряд функций:
Во время возбуждения и прилива крови количество выделяемой жидкости увеличивается. В период овуляции состав секрета изменяется — создается благоприятная среда для активности сперматозоидов и оплодотворения. Увеличение объема выделений у женщины до, во время и после полового акта — естественный процесс.

Особенности выделений у женщин в состоянии беременности
Образование секрета при беременности связано с глобальной перестройкой организма. Количество выделений зависит от срока вынашивания ребенка, также могут меняться цвет и консистенция. Секреция слизистой влагалища у будущих мам имеет такие же функции — защита от бактерий и сохранение оптимального увлажнения. Выделения при беременности должны быть прозрачными, без сильного изменения запаха:
- усиливаются в первом триместре за счет притока крови и гормональной перестройки;
- на поздних сроках объем секрета увеличивается, что свидетельствует о подготовке к легкому скольжению ребенка по родовым путям.
Иногда на начальных сроках у женщин появляется молочница, но это явление не считается очень серьезным, легко устраняется. Опасность представляют собой выделения с резким специфическим запахом, гнойные, кровянистые, с измененным цветом.

Выделения из влагалища при наличии инфекции
При инфекционном поражении бели изменяют оттенок. Вместо естественной прозрачности в секрете присутствует желтизна, серый цвет. Имеется резкий непривычный запах, и изменяется консистенция. Выделения, связанные с инфекциями, сопровождаются нарушением влагалищной микрофлоры. Источником могут служить бактерии, грибы, патогенные микроорганизмы. Иногда репродуктивные органы атакуют несколько возбудителей одновременно.
Патологическая секреция сопровождается такими симптомами, как зуд, жжение, боль, нарушение мочеиспускания. При развитии инфекции повышается температура, появляется чувство ослабленности организма, выделения имеют гнойный характер. При разных воспалительных процессах интенсивность выделений варьируется — от пары капель до нескольких миллилитров.
Выделения из влагалища при трихомониазе
Заражение возбудителем Trichomonas vaginalis, как правило, происходит при незащищенных сексуальных контактах. Инкубационный период длится 10 дней, но бывает и дольше. Около 15% зараженных женщин являются носителями, без характерных симптомов. Выделения при трихомонозе имеют следующий характер:
- отличительный признак неприятного запаха «тухлой рыбы»;
- при остром течении заболевания выделения обильные, раздражают кожные покровы, скапливаются в складках;
- цвет желтоватый или сероватый;
- при хроническом течении объем секреции снижается, оттенок становится более светлым.
Выделения сопровождаются сильным зудом, гиперемией, отечностью. Маточная шейка имеет ярко выраженный малиновый оттенок с присутствием гранулем.
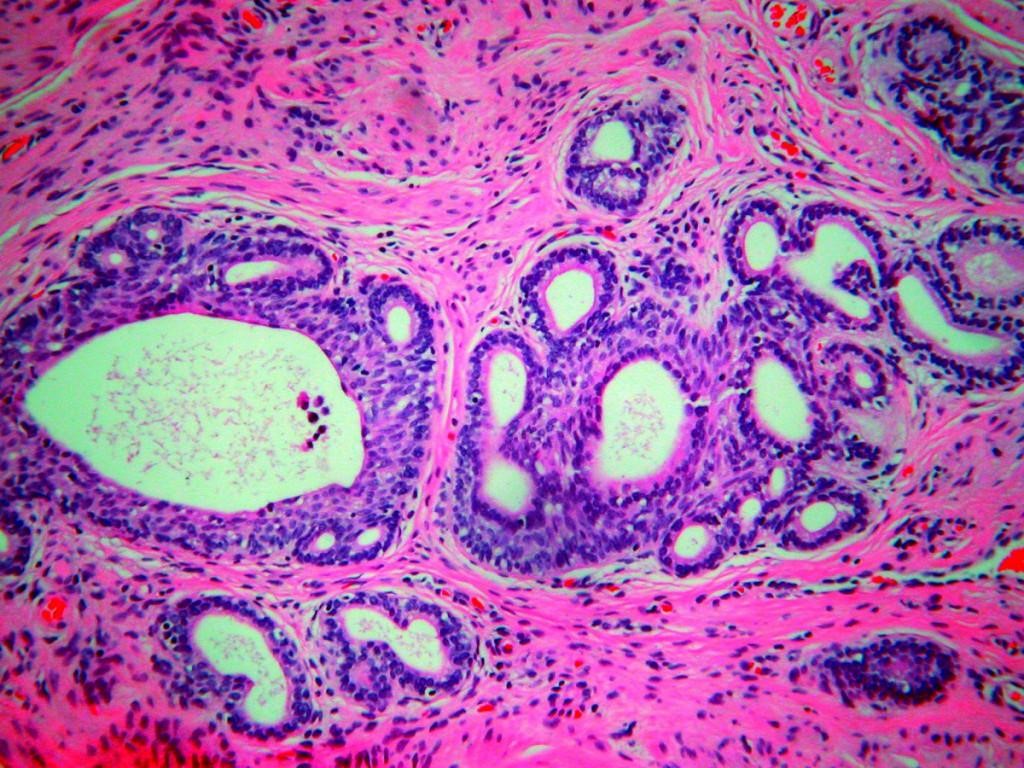
Бактериальный вагиноз и выделения
Инфекционное поражение влагалища невоспалительного характера связано с активным размножением анаэробных бактерий. Наиболее характерный признак — обильные выделения белесого или сероватого цвета с запахом протухшей рыбы. Среднее количество в сутки продуцируемого секрета при заболевании в 10 раз превышает норму.
Характер и обильность секрета зависят от разных факторов: возраста женщины, сексуальной активности, сопутствующих патологий. Дополнительные симптомы могут не появиться или присутствовать в виде жжения, проблем с мочеиспусканием, болезненности при интимной близости.
Выделения из влагалища при кандидозе (молочнице)
Вагинальный кандидоз относится к заболеваниям грибкового характера. Выделения при нем отличаются творожистой структурой и белым цветом. Запах кисловатый, количество умеренное. Секрет оставляет пятна на белье, которые при высыхании становятся желтыми. При ранних стадиях развития молочницы в белях присутствуют крупинки.
Сопутствующие симптомы — сильный зуд и жжение. Такие признаки невозможно убрать обычными домашними средствами (спринцевание раствором с ромашкой и прочими), что свидетельствует о распространении патогенных грибов. Слизистая становится красной и отечной, повышается риск кровоточивости.
Какой врач лечит патологические выделения из влагалища?
При появлении неспецифического секрета из репродуктивных органов следует немедленно обратиться к гинекологу. Первые действия врача — это осмотр и опрос на наличие сопутствующих симптомов. Далее гинеколог назначает необходимые анализы. После этого принимает решение о назначении лечения.
При подозрении на инфекции, передающиеся половым путем, врач может дать направление на консультацию венеролога. Беременным женщинам следует обращаться к акушеру-гинекологу, у которого она стоит на учете. При подозрении на злокачественные процессы потребуется консультация гинеколога-онколога.
Выделения из влагалища: какие назначают обследования?
При появлении подозрительных симптомов и изменении секреции проводится физикальная и инструментальная методика диагностики. Для уточнения типа, характера и причины выделений назначаются исследования:
- бактериологический анализ секрета — мазок на микрофлору, изучение культуры (ИФА, ПЦР, РИФ);
- кольпоскопия — визуальное обследование слизистой с целью исключения эрозий и злокачественных новообразований;
- УЗИ органов малого таза — при сильных болях в нижней области живота.
Обязательно проводится исследование образцов крови и урины с целью выявления воспалительного процесса.
Куда обратиться при выделениях из влагалища?
При появлении подозрительных белей и сопутствующих симптомов обращаться нужно в свою поликлинику, к врачу-гинекологу. Также можно получить консультацию в частной клинике. Но самое верное решение — обязательные плановые осмотры специалиста дважды в год, таким образом заболевание вовремя диагностируется и устраняется, без перерождения в хроническую форму. При обнаружении инфекций, передающихся половым путем, врач может предложить пройти обследование партнеру женщины.
Другие статьи из блога:
- Боли после прижигания эрозии шейки матки
- Как лечить эрозию шейки матки
- Лечение эрозии шейки матки лазером отзывы
Источники и связанные статьи:


Да у меня тоже такое было.. но я сразу к врачу побежала.. а то вдруг че.. лучше перестраховаться
Капец а можно ли тогда секс??? врач сказал вообще не давать ничево а я чето не понимаю
Да чё за дичь? Я ж не врач чтоб тут советовать чё делать! К доктору надо идти а не в инете выискивать советы. Бактериальный вагиноз это да, слыхала, но при эрозии… ну не знаю. Лучше не рисковать.
Ой я тоже такое слышала, страшновато честно. А реально это как-то лечится? И правда из-за этого детей родить нельзя? Кто-нибудь проходил через такое? Просто прям паника какая-то.
Да уж, эрозия это не всегда прям проблема, главное чтоб вовремя гинеколога посещать и разбираться что там на самом деле! А то многие сразу паникуют. А насчет определения согласен, надо бы четче все разъяснять, чтоб не путаться.
Ого! Ну это прям страшно звучит… а секс реально нельзя? А если кровоточивость? Врачу бежать сразу? Блин, ну как жить то…
ну это жесть какая-то… я просто в шоке если честно… а можно ли вообще тогда жить нормально? у меня тоже такое как-то… надо к врачу срочно. а про выделения это да, ну это как бы понятно, когда возбуждаешься то все работает…
чё за вакцинны тут чё не понял??? эрозия шейки матки и вакцинны??? это как связано??? ну ваще бред какойта. лучше бы про лечение эрозии написали а не про корону эту.